Etikk-ekspert: – Det var hull i korona-beredskapen for eldre
Prioritering av ressurser var en etisk knute for sykehusene på høyden av koronapandemien. «Når tør vi å ta i bruk ressursene til andre intensivpasienter?» var et av spørsmålene etikk-lederen ved OUS, måtte stille seg.

Bølgen av innlagte covid-19-pasienter i Norge steg bratt fra 0 pasienter 8. mars, til 396 innlagte 1. april. Parallelt kom historiene og bildene fra overfylte italienske sykehus med tusenvis av døende covid-19-pasienter.
På det tidspunktet kunne det tenkes at Italia lå noen måneder «foran» Norge, og at en italiensk katastrofe kunne være rett rundt hjørnet.
– Vi ble engstelige for at ressursene kunne bli for fort brukt opp, da vi så det som skjedde i Italia, sier Oona Dunlop.
Hun er overlege i infeksjonssykdommer – og leder for Klinisk etikk-komité (KEK) ved Oslo Universitetssykehus (OUS), Norges største sykehus.
«De umulige valgene»
KEK rådfører ledelsen ved OUS om de «umulige» valgene, der det bare finnes dårlige utfall. Da koronaviruset traff Norge var oppgaven deres å gi råd i de mest krevende etiske sakene. Eksempler var:
Hvordan skulle korona-pasienter prioriteres opp imot andre kritiske pasientgrupper? Hvor god behandling skulle sykehusene prioritere å gi eldre, som hadde dårligere utsikter til overlevelse?
Det er eksempler på ubehagelige spørsmål som krevde nøye overveielse.
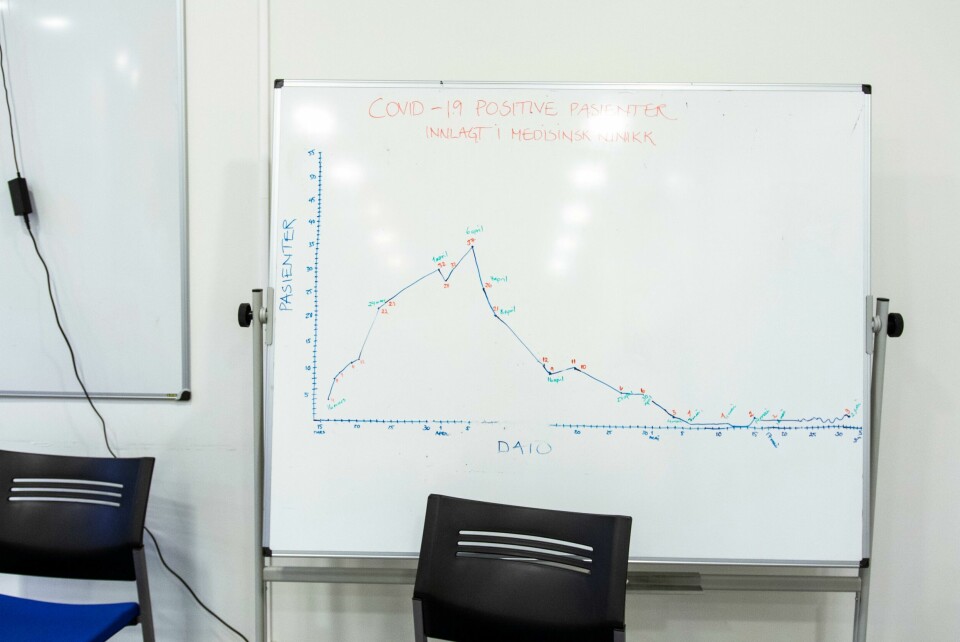
Inne i et av «krigsrommene» på Oslo Universitetssykehus står en tavle med oversikt over innlagte covid-19-pasienter. Foto: Tuva Skare
Manglet gode beslutningsverktøy
Store ressurser ble i mars og april i år prioritert til covid-19-pasienter. Derfor ble tilbudet til andre pasienter dårligere i perioder.
– En fortløpende skalering av ressurser er vi ikke så godt trent på. Vi har ikke systematiske verktøy til å gjøre vurderingene. Men det betyr ikke at vi ikke prøvde å gjøre det, og vi skalerte oss ganske raskt til et riktig nivå, sier Dunlop.
Blant annet førte det til at koronasyke eldre ble lagt på vanlig sengepost.
– I starten av pandemien ble pasientene enten lagt på intensivavdeling eller på sengepost, men da hadde vi ikke vårt vanlige intermediærtilbud.
Intermediærtilbudet er et behandlingstilbud som er mellom intensivavdeling og vanlig sengepost.
– Bare pasienter som skulle ha full intensivbehandling ble lagt på intensiven i starten. Det gjorde vi for å spare intensivplasser, siden vi var redd vi ikke skulle ha nok plasser. På det tidspunktet var det viktig at de som hadde størst mulighet til å ha nytte av behandlingen, fikk den, sier Dunlop.
Hun forteller at de ganske raskt lærte at denne delen av pasientgruppen, de eldre med dårligere sjanser for å overleve, hadde behov for en mindre ressurskrevende mellomløsning.
– Kanskje flere kunne overlevd, det var et hull i beredskapen vår at vi ikke hadde disse intermediæravdelingene med en gang, sier hun.
– Tok dere for hardt i på grunn av det som skjedde i Italia?
– Det synes jeg ikke, vi kunne ikke vite hvordan det ville bli her. Det som skjedde i Italia var ikke «fake news», sier Dunlop.
Hvor mange døde?
Da smittebølgen kom, og folk ble syke, opptok pasientene mange sengeplasser. Dunlop illustrerer:
– La oss si at det kommer 50 nye pasienter et døgn. Men så kommer det bare 20 de neste dagene. Spørsmålet vi stiller oss da er: «når tør vi å ta i bruk de ressursene til andre intensivpasienter?», sier hun.
– Hvor langt borte var dere fra å få til den vurderingen?
– Jeg synes på mange måter at vi fikk det til, men det var kanskje snakk om dager. Det er lett å se nå i ettertid at det var dager der prioriteringen var feil, og det er ikke snakk om mange som ble skadelidende. Men det kan ha vært viktige dager for noen, sier Dunlop.
– Hvor mange liv gikk tapt på grunn av skaleringen og manglende intermediærtilbud til pasienter som kunne være smittefarlig?
– Det er vanskelig å vite om det er noen få, som jeg tror det kan være, eller om det er flere. Jeg tror ikke det er så mange som skyldes skaleringen direkte, sier hun.
Dunlop mener at de etiske prioriteringene som KEK var med på, kan forsvares.
– Vi var i en veldig krevende situasjon, en situasjon som ikke kan sammenlignes med noe vi har stått i tidligere, sier hun.
Prioriteringene som ble gjort av myndighetene under pandemien skal evalueres. Regjeringen har nedsatt en egen undersøkelseskommisjon.
Har beredskapsplaner
Statssekretær Anne Grethe Erlandsen i Helse- og omsorgsdepartementet, mener det er gode nok verktøy for å håndtere kriser i sykehusene.
– Hvorfor hadde ikke sykehusene i forkant verktøy som gjorde kunne gjøre en bedre fortløpende skalering av intensivplasser?
– Helseforetakene og de regionale helseforetakene har hele tiden hatt beredskapsplaner med ulike nivåer av beredskap. Hensikten med slike lokale og regionale planer er å sikre at nødvendige spesialisthelsetjenester kan tilbys befolkningen ved kriser og katastrofer. Slike planer inneholder blant annet rutiner for håndtering av personellbehov og kapasitet, skriver hun i en e-post.
Savner debatt om helsepersonells risiko
Oona Dunlop mener et tema det har vært snakket for lite om i etterkant, er helsepersonells risiko under en pandemi.
– I starten var det altfor lite smittevernutstyr. Det var mangel på de gode åndedrettsvernmaskene, som det var for lite av i hele verden. Vi ville opprinnelig at alle skulle bruke slike masker når de jobbet med pasienter med covid, sier hun.
Men så måtte de stramme inn.
– Vi ble enige om at risikoen er høyere for å bli smittet på en intensivavdeling, fordi pasientene ligger med pustemaskiner som kan sende mer virus ut i luften, enn på vanlig sengepost. Vi bestemte oss for at man kunne bruke åndedrettsvernmaskene på intensivavdelingen og vanlige kirurgiske munnbind på sengepostene. All ære til de ansatte som gikk inn på sengepostene, selv om de visste det var bedre utstyr på intensivavdelingen, sier hun.
I Norge har ikke helsepersonell dødd av covid-19. Men flere tusen har dødd i andre land.
– Mange ønsket seg bedre utstyr og at de var tryggere, sier hun.
De valgte å prioritere dem som jobbet med størst smitterisiko. Personer som var eller kunne være i risikogrupper og gravide jobbet ikke med covid-19-pasienter, som et føre-var-prinsipp.
Hun forteller at det er naturlig at helsepersonell må regne med en viss risiko i en slik situasjon.
– Nytten må være fornuftig sammenlignet med risikoen vi løper, og vi må være ærlige om det. Min opplevelse er at folk stilte opp som bare det, men det er viktig å si at de også tok en betydelig risiko.
Les mer om da koronapandemien rammet Norge:
• Helsetjenestens etiske dilemmaer


















